Материнская смертность в США - Maternal mortality in the United States

Материнская смертность относится к смерти женщины во время беременности или в течение года после ее прерывания; это включает только причины, связанные с ее беременностью, и не включает случайные причины.[1] Некоторые источники определяют материнскую смертность как смерть женщины в течение 42 дней после окончания беременности вместо одного года.[2] В 1986 году CDC начал отслеживать смертность, связанную с беременностью, для сбора информации и определения причин этих смертей, создав Систему наблюдения за смертностью, связанной с беременностью.[1] Хотя Соединенные Штаты потратили на здравоохранение больше, чем любая другая страна в мире, более двух женщин умерли во время роды каждый день делая материнская смертность в США самый высокий по сравнению с 49 другими странами в разработанный мир.[3] CDC сообщил об увеличении коэффициента материнской смертности в Соединенных Штатах с 18,8 смертей на 100 000 рождений до 23,8 смертей на 100 000 рождений в период с 2000 по 2014 год, что на 26,6% больше.[4] По оценкам, 20–50% этих смертей вызваны предотвратимыми причинами, такими как кровотечение, высокое кровяное давление и инфекция.[5]
Мониторинг материнской смертности
В 1986 г. Центры по контролю и профилактике заболеваний (CDC) и Американский колледж акушеров и гинекологов (ACOG) создали Систему наблюдения за смертностью, связанной с беременностью, для мониторинга материнской смертности во время беременности и в течение одного года после родов. До этого за женщинами наблюдали до 6 недель послеродового периода.[1]
В 2016 г. Фонд CDC Центры по контролю и профилактике заболеваний (CDC) и Ассоциация программ охраны здоровья матери и ребенка (AMCHP) предприняли совместную инициативу «Укрепление потенциала США для анализа и предотвращения материнской смертности», финансируемую компанией Merck в рамках программы Merck for Mothers. Они изучают материнскую смертность, чтобы лучше понять рост материнской смертности в Соединенных Штатах и определить профилактические меры.[6] Благодаря этой инициативе они создали веб-сайт Review to Action, на котором размещены их отчеты и ресурсы. В своем отчете за 2017 год четыре штата - Колорадо, Делавэр, Джорджия и Огайо - поддержали разработку Системы данных обзора материнской смертности (MMRDS), которая должна была стать предшественником Информационного приложения для обзора материнской смертности (MMRIA).[7] Эти три агентства установили партнерские отношения с Колорадо, Делавэром, Джорджией, Гавайями, Иллинойсом, Северной Каролиной, Огайо, Южной Каролиной и Ютой с целью сбора данных для Информационного приложения обзора материнской смертности (MMRIA); девять штатов представили свои первые отчеты в 2018 году.[8]
После десятилетий бездействия Конгресса США по снижению материнской смертности Комитет Сената США по ассигнованиям 28 июня 2018 года проголосовали за запрос 50 миллионов долларов на предотвращение смертей американских женщин, связанных с беременностью.[9] CDC получит 12 миллионов долларов на исследования и сбор данных. Они также окажут поддержку отдельным штатам в подсчете и анализе данных о материнской смертности.[9] Федеральный Бюро здоровья матери и ребенка получит оставшиеся 38 миллионов долларов, которые будут направлены на программу «Здоровый старт» и «программы спасения жизней, основанные на фактических данных» в больницах.[9] Программа Healthy Start MCHB была уполномочена снизить уровень детской смертности.[10]
Измерение и сбор данных
Согласно статье 2016 г. Акушерство и гинекология Согласно MacDorman et al., одним из факторов, влияющих на уровень материнской смертности в США, является вариабельность в подсчете материнской смертности. ВОЗ считает, что материнская смертность наступает в течение 42 дней после окончания беременности, тогда как Система наблюдения за беременностью в Соединенных Штатах Америки измеряет материнскую смертность как смертность в течение года после окончания беременности.[4] Некоторые штаты допускают множественные ответы, например, наступила ли смерть во время беременности, в течение 42 дней после беременности или в течение года беременности, но в некоторых штатах, например в Калифорнии, просто спрашивают, наступила ли смерть в течение года после родов.[4]
В своей статье авторы описали, как сбор данных об уровне материнской смертности стал «международным затруднением».[4][11]:427 В 2003 году в стандартное национальное свидетельство о смерти США был добавлен вопрос о статусе беременности умершего. Многие штаты отложили принятие новых стандартов свидетельств о смерти. Эти "запутанные" данные и затрудняли анализ тенденций материнской смертности. Это также означало, что в течение многих лет Соединенные Штаты не могли сообщать национальному уровню материнской смертности ОЭСР или другие репозитории, которые собирают данные на международном уровне.[4][11]:427
В ответ на исследование MacDorman, показывающее «неспособность или нежелание штатов и федерального правительства отслеживать материнскую смертность»,[12] ProPublica и энергетический ядерный реактор обнаружили, что только в 2016 году от 700 до 900 женщин умерли от причин, связанных с беременностью и родами. В «Потерянных матерях» они опубликовали рассказы некоторых умерших женщин в возрасте от 16 до 43 лет.[12]
Здоровые люди является федеральной организацией, которой управляет Управление профилактики заболеваний и укрепления здоровья (ODPHP) в Министерство здравоохранения и социальных служб США (HHS). В 2010 году коэффициент материнской смертности в США составлял 12,7 (количество смертей на 100 000 живорождений). Это в 3 раза превышает цель «Здоровые люди - 2010», национальную задачу, установленную правительством США.[13]
Согласно статье 2009 г. Новости антропологии, исследования, проведенные, но не ограничиваясь ими Международная амнистия, ООН и федеральные программы, такие как CDC, материнская смертность не снижалась с 1999 года и, возможно, увеличивалась.[14]
К ноябрю 2017 года Балтимор, Филадельфия и Нью-Йорк создали комитеты для «анализа случаев смерти и тяжелых осложнений, связанных с беременностью и родами» в своих городах с целью предотвращения материнской смертности. В состав Нью-Йоркской комиссии по оценке материнской смертности и заболеваемости (M3RC) вошли врачи, медсестры, «доулы, акушерки и социальные работники».[15] Город Нью-Йорк будет сотрудничать со штатом Нью-Йорк, что станет первым таким сотрудничеством в США.[15] В июле 2018 г. де Блазио Администрация России объявила, что выделит 12,8 миллиона долларов в течение первых трех лет своего пятилетнего плана, чтобы «снизить материнскую смертность и опасные для жизни осложнения при родах среди цветных женщин».[16]
Причины
Медицинские причины

Материнская смерть можно проследить до материнское здоровье, который включает оздоровление на протяжении всей беременности и доступ к базовому уходу.[17] Более половины случаев материнской смертности происходит в течение первых 42 дней после рождения. Раса, местонахождение и финансовое положение влияют на то, как материнская смертность влияет на женщин по всей стране.
В связи с высоким коэффициентом материнской смертности в Техас, в 2013 году Государственный департамент создал Целевая группа по материнской смертности и заболеваемости. В соответствии с Международная амнистия Согласно отчету 2010 года, на пять заболеваний в совокупности приходится 74% материнской смертности в США.
- Эмболия: кровеносные сосуды заблокированы, вероятно, из-за тромбоза глубоких вен, сгустка крови, который образуется в глубокой вене, обычно в ногах, но может быть из других глубоких вен. * Легочные эмболии и инсульты представляют собой закупорку в легких и головном мозге, соответственно, и являются серьезными, может привести к долгосрочным последствиям или быть смертельным.
- Кровоизлияние: сильное кровотечение. Кровоизлияния могут быть вызваны приращением, инкрементом и перкретой плаценты, разрывом матки, внематочной беременностью, атонией матки, задержкой продуктов зачатия и слезотечением. Во время родов обычно теряется от половины кварты до литра в зависимости от того, рожает мать естественным путем или путем кесарева сечения. При дополнительном и сильном кровотечении из-за кровотечения внутренние органы матери могут попасть в шок из-за плохого кровотока, что является фатальным.
- Преэклампсия: примерно за 20 недель до родов у беременных может наблюдаться повышение артериального давления, что может указывать на преэклампсию. При преэклампсии печень и почки не работают должным образом, на что указывает белок в моче, а также на наличие гипертонии. Преэклампсия также может перерасти в эклампсию: мать схватывает или находится в коме, что бывает редко, но приводит к летальному исходу.
- Инфекционное заболевание: У каждого человека своя иммунная система, и когда женщина беременна, их иммунная система ведет себя иначе, чем изначально вызывала повышенную восприимчивость к инфекции, которая может представлять угрозу как для матери, так и для ребенка. Различные типы инфекции включают инфицирование околоплодных вод и окружающих тканей, грипп, инфекции половых путей и сепсис / инфекцию крови. Лихорадка, озноб, аномальная частота сердечных сокращений и частота дыхания могут указывать на какую-либо форму инфекции.
- Кардиомиопатия[18]: увеличение сердца, увеличение толщины и возможная ригидность, из-за чего сердце ослабляется и умирает. Это может привести к низкому кровяному давлению, снижению сердечной деятельности и сердечной недостаточности. Другие сердечно-сосудистые заболевания также способствуют материнской смертности.
Послеродовая депрессия широко не лечится и не распознается, что приводит к самоубийство. Самоубийство - одна из самых серьезных причин материнской смертности,[18][19] и, как сообщается во многих исследованиях, это причина номер один.[20] Послеродовая депрессия вызвана химическим дисбалансом из-за гормональных изменений во время и после родов и является более продолжительной и серьезной, чем «бэби-блюз».
Социальные факторы
Социальные детерминанты здоровья также влияют на уровень материнской смертности. Некоторые из этих факторов включают доступ к здравоохранению, образование, возраст, расу и доход.[21]
Доступ к здравоохранению
Женщины в США обычно встречаются со своими врачами только один раз после родов, через шесть недель после родов. Из-за этого длительного перерыва в послеродовом периоде многие проблемы со здоровьем остаются незамеченными, что может привести к материнской смерти.[22] Точно так же, как женщины, особенно цветные женщины, испытывают трудности с доступом к дородовой помощи, то же самое верно и в отношении доступности послеродовой помощи. Послеродовая депрессия также может привести к преждевременной смерти как матери, так и ребенка.[22]
Медицина материнства и плода не требует обучения родам, чтобы практиковать самостоятельно.[23] Отсутствие опыта может привести к тому, что некоторые врачи с большей вероятностью совершат ошибки или не обратят пристальное внимание на определенные симптомы, которые могут указывать на одну из нескольких причин смерти матери. Для женщин с ограниченным доступом к таким врачам может быть проще обратиться, чем к более опытным врачам. Кроме того, многие врачи не желают принимать беременных пациенток, если они не застрахованы или не могут позволить себе доплату, что ограничивает дородовой уход и может помешать женщинам осознавать возможные осложнения.
Страховые компании оставляют за собой право классифицировать беременность как предварительно существующие условия, что лишает женщин права на получение частного медицинского страхования. Даже доступ к Медикейд урезан для некоторых женщин из-за бюрократии и задержек с охватом (в случае утверждения). Многим женщинам также отказывают из-за сборов Medicaid. Хотя практика поддерживающей терапии дула имеет потенциал для улучшения здоровья матери и ребенка и уменьшения неравенства в отношении здоровья,[24] эти услуги недостаточно используются среди женщин с низкими доходами и цветных женщин, которые подвергаются большему риску неблагоприятных исходов для здоровья матери.[25] Женщины могут быть не в состоянии найти или позволить себе услуги или не знать о том, что они предлагаются.[25] Национальный опрос 2012 г., проведенный Связь с родами обнаружили, что женщины, использующие Medicaid для оплаты родов, в два раза чаще, чем женщины, использующие частную страховку, никогда не слышали о доулах (36% против 19%).[26] Medicaid не покрывает уход за доулой в дородовой или послеродовой период женщины.[24] Женщины также указали, что доступ и мобильность являются причинами, по которым они не могут обратиться за дородовой помощью, например, отсутствие транспорта и / или отсутствие медицинской страховки. У женщин, у которых нет доступа к дородовой помощи, в 3-4 раза больше шансов умереть во время или после беременности, чем у женщин, у которых есть такая возможность.[27]
Образование
Было показано, что у матерей в возрасте от 18 до 44 лет, не окончивших среднюю школу, материнская смертность выше на 5% по сравнению с женщинами, окончившими среднюю школу.[28] Завершив начальную школу, 10% девочек моложе 17 лет не смогут забеременеть и 2/3 материнской смертности можно будет предотвратить.[29] Среднее образование, университетское образование только еще больше снизят показатели беременности и материнской смертности.
Возраст
Молодые подростки подвержены самому высокому риску смертельных осложнений среди всех возрастных групп.[23] Этот высокий риск может быть объяснен различными причинами, такими как вероятность того, что у подростков родятся впервые, по сравнению с женщинами в более старших возрастных группах.[30] К другим факторам, которые также могут привести к более высокому риску среди этой возрастной группы, относятся более низкий экономический статус и образование.[31] В то время как подростки сталкиваются с более высоким риском материнской смертности, исследование, проведенное в период с 2005 по 2014 год, показало, что уровень материнской смертности был выше среди пожилых женщин.[32] Кроме того, другое исследование показало, что этот показатель выше особенно среди женщин в возрасте 30 лет и старше.[30]
Раса
Афроамериканки в четыре раза чаще страдают от материнская заболеваемость и смертность чем кавказские женщины,[3] и в течение 20 лет не было никаких крупномасштабных улучшений для исправления этих условий.[33] Кроме того, цветные женщины, особенно «афроамериканки, женщины из числа коренного населения, латиноамериканки, иммигрантки и женщины, не говорящие по-английски», с меньшей вероятностью получат необходимую им помощь. Кроме того, женщины, родившиеся за границей, имеют повышенную вероятность материнской смертности, особенно женщины латиноамериканского происхождения.[34] Причины смертности, особенно у пожилых женщин, различны у разных рас. Женщины европеоидной расы чаще страдают кровотечением, кардиомиопатией и эмболией, тогда как афроамериканские женщины чаще страдают гипертоническими расстройствами, инсультом и инфекциями. Что касается чернокожих женщин в Соединенных Штатах, исследование Всемирного журнала гинекологии и женского здоровья показало, что помимо связи между сердечно-сосудистыми заболеваниями и материнской смертностью, этим результатам способствует расизм в здравоохранении. Примечательно, что из-за расизма и дискриминации в сфере здравоохранения чернокожие матери с меньшей вероятностью будут доверять системе здравоохранения, и авторы этого исследования рекомендуют решение этой проблемы как ключ к восстановлению доверия и поощрению доверия к системе здравоохранения. [35] Недоверие к системе здравоохранения может нанести ущерб здоровью и благополучию чернокожих матерей и матерей из числа меньшинств и их младенцев. Недоверие к системе здравоохранения часто приводит к сокращению числа контактов с системой, что может быть очень вредным, учитывая установленную связь между поздним и неадекватным дородовым уходом и плохими исходами беременности, такими как низкий вес при рождении, преждевременные роды и младенческая смертность.[36] Как упоминалось ранее, задержка обращения за дородовой помощью среди чернокожих матерей и матерей из числа меньшинств была связана с опытом расизма и дискриминации в системе здравоохранения. Согласно опросу «Служение матерям III», 40% участников из числа меньшинств испытывали проблемы с общением, и почти четверть матерей из числа меньшинств чувствовали себя подвергнутыми дискриминации во время родовспоможения. Тот же опрос показал, что матери чернокожего и латиноамериканского происхождения почти в три раза чаще подвергались дискриминации в системе здравоохранения из-за своей расы, языка или культуры. [37] Эти статистические данные вызывают тревогу и демонстрируют серьезные проблемы с расизмом и скрытой предвзятостью, существующие в американской системе здравоохранения. Эти проблемы усугубляют наблюдаемую разницу в материнской и младенческой заболеваемости и смертности между матерями из числа меньшинств и белыми матерями в Соединенных Штатах, и их необходимо решать для обеспечения более справедливых результатов в отношении здоровья матери и ребенка. Важным первым шагом к борьбе с расизмом и скрытой предвзятостью в системе здравоохранения может стать разработка, реализация и требование комплексной программы обучения и образования для больниц по вопросам культурной компетентности и скрытых предубеждений.
Еще одним фактором, способствующим увеличению материнской и младенческой заболеваемости и смертности среди афроамериканок и женщин из числа меньшинств, является разница в качестве родильных домов между женщинами из числа меньшинств и белыми женщинами. Согласно исследованию, проведенному доктором Элизабет А. Хауэлл, женщины из расовых и этнических меньшинств рожают «в больницах другого и более низкого качества», чем белые женщины. По словам доктора Хауэлла, в больницах, где афроамериканским женщинам оказывалась непропорциональная помощь во время родов, «уровень тяжелой материнской заболеваемости с поправкой на риск был выше для чернокожих и белых женщин в этих больницах».[38] В Нью-Йорке чернокожие женщины чаще рожали в больницах с более высоким уровнем «скорректированного на риск тяжелой материнской заболеваемости», и исследование, проведенное в том же городе, показало, что если афроамериканки рожали в тех же больницах, что и белые женщины, 1000 чернокожих женщин смогли избежать тяжелых осложнений во время госпитализации при родах, что могло бы снизить уровень тяжелой материнской заболеваемости чернокожих с 4,2% до 2,9% ».[39] Это показывает, что обеспечение того, чтобы чернокожие женщины получали такой же уровень и качество ухода, что и белые женщины, необходимо для сокращения наблюдаемых диспропорций в области материнского здоровья. Решение этой проблемы включает в себя рассмотрение множества социально-экономических и структурных факторов, которые требуют агрессивных законов и политики со стороны политиков и представителей правительства.
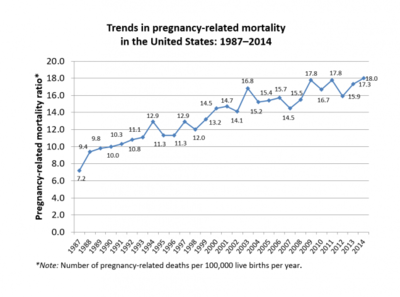
Было показано, что в США самый высокий уровень смертности, связанной с беременностью, или материнской смертности среди всех промышленно развитых стран. Центр контроля заболеваний впервые внедрил Систему наблюдения за смертностью беременных в 1986 году, и с тех пор показатели материнской смертности увеличились с 7,2 смертей на 100 000 живорождений в 1987 году до 17,2 смертей на 100 000 живорождений в 2015 году. Проблема материнской смертности непропорционально затрагивает цветных женщин по сравнению с показателем среди белых неиспаноязычных женщин. Следующие статистические данные были получены из CDC и показывают уровень материнской смертности в период с 2011 по 2015 год на 100000 живорождений: чернокожие неиспаноязычные - 42,8, американские индейцы / коренные жители Аляски неиспаноязычные - 32,5, выходцы из Азии / Тихого океана на испаноязычных - 14.2, белые неиспаноязычные-13.0 и испаноязычные -11.4. Чернокожие неиспаноязычные женщины обычно имеют ограниченный доступ к дородовым и послеродовым услугам.
При рассмотрении материнской смертности в Соединенных Штатах наблюдается расовое неравенство: чернокожие женщины в 3-4 раза чаще умирают от осложнений, связанных с беременностью, по сравнению с белыми, азиатскими и латиноамериканскими женщинами. Причины смерти среди этих женщин также были разными, некоторые из них были более нетрадиционными, например, гипертонией и венозными тромбоэмболиями.[40]
Доход
Подсчитано, что 99% женщин рожают в больницах с оплатой в среднем от 8 900 до 11 400 долларов за вагинальные роды и от 14 900 до 20 100 долларов за кесарево сечение.[41] Многие женщины не могут позволить себе такие высокие расходы, равно как и не могут позволить себе частное медицинское страхование, и даже ожидание получения помощи, финансируемой государством, может оказаться фатальным, поскольку задержки с покрытием обычно приводят к тому, что женщины не получают необходимой помощи с самого начала.
Прочие факторы риска
Некоторые другие факторы риска включают: ожирение, хроническое высокое кровяное давление, пожилой возраст, диабет, кесарево сечение доставка и курение. Посещение менее 10 дородовых посещений также связано с более высоким риском материнской смертности.[28]
Цель «Здоровые люди 2010» заключалась в том, чтобы снизить частоту кесарева сечения до 15% для рожениц с низким уровнем риска, но эта цель не была достигнута, и с 1996 года количество кесарева сечения росло и достигло всего -временной максимум 2009 г. на уровне 32,9%.[требуется разъяснение ] Чрезмерное и немедицинское кесарево сечение может привести к осложнениям, которые способствуют материнской смертности.[3]
Было обнаружено, что географическое положение также является важным фактором. Данные показали, что уровень материнской смертности выше в сельских районах США. В 2015 году уровень материнской смертности в сельской местности составил 29,4 на 100 000 живорождений по сравнению с 18,2 в мегаполисах.[42]
Профилактика
Непоследовательная акушерская практика,[43] увеличение числа женщин с хроническими заболеваниями и отсутствие данных о материнском здоровье - все это способствует материнской смертности в Соединенных Штатах. Согласно редакционной статье ВОЗ от 2015 года, внедренные на национальном уровне рекомендации по беременности и родам, а также простой и равный доступ к дородовым услугам и уходу, а также активное участие всех 50 штатов в получении более точных данных о материнском здоровье - все это необходимые компоненты для снижения материнской смертности.[44] Больничная корпорация Америки также обнаружил, что единое руководство для родов может улучшить материнскую заботу в целом. Это в конечном итоге уменьшит количество материнских травм, кесарево сечение и смертность. Великобритания добилась успеха в радикальном сокращении смертности от преэклампсии за счет внедрения общенационального стандартного протокола.[43] Однако в настоящее время в США не существует таких обязательных правил.[3]
Чтобы предотвратить дальнейшее развитие материнской смертности, Amnesty International предлагает следующие шаги:
- Повышение подотчетности и координации правительства
- Создать национальный реестр данных о здоровье матери и ребенка с учетом гендерных, расовых и социальных / экономических факторов.
- Улучшение кадровых ресурсов по охране материнства
- Повышение разнообразия в уходе за беременными
Согласно Министерство здравоохранения и социальных служб США, Центры по контролю и профилактике заболеваний, Национальный центр статистики здравоохранения, внебольничные роды (например, домашние роды и родильные дома с акушерство помощь) «обычно имеет более низкий профиль риска, чем роды в больнице».[45]
Такие процедуры, как Эпизиотомии и кесарево сечение, хотя и полезно в некоторых случаях, но без надобности увеличивает риск материнской смерти.[3] Акушерство и основная акушерская помощь может быть дополнительным,[14] что обычно бывает в Канада, где у женщин есть широкий выбор беременность и роды варианты, в которых осознанный выбор и согласие являются основными арендаторами реформированного родильного дома.[46] Уровень материнской смертности в Канаде в два раза ниже, чем в США, по данным Глобальный опрос, проведенный Объединенные Нации и Всемирный банк.[47]
Гендерная предвзятость, подразумеваемая предвзятость и акушерское насилие в области медицины также являются важными факторами при обсуждении материнского здоровья, ухода и смерти в Соединенных Штатах.[48]
Сравнения по штатам
Совершенно очевидно, что в США один из самых высоких показателей материнской смертности в Западном полушарии. США следует считать одной из самых богатых и развитых стран мира, но, похоже, им не хватает некоторых областей в системе здравоохранения. В США больничные счета за охрану здоровья матери обходятся более чем в 98 миллиардов долларов, и опасения по поводу ухудшения материнского здоровья привели к разбивке по штатам. В Соединенных Штатах материнская смертность увеличивалась на юге за последние пару лет, особенно в Грузии. Отсутствие специалистов в области здравоохранения ограничивает доступ к медицинскому обслуживанию, особенно в тех сообществах, где им не хватает знаний о профилактике. Материнская смертность - одна из проблем со здоровьем, которую можно предотвратить, если с ней бороться. Это пробел в здравоохранении, который необходимо устранить для дальнейшей профилактики. Ясно, что в Грузии отсутствует профилактика, потому что у них нет доступа к медицинской помощи и поставщикам в своем сообществе. В центре внимания бедности говорится, что 730 000 выходцев из Латинской Америки и чернокожие живут ниже уровня 200%. Менее четверти населения Грузии живет в бедности, и они являются меньшинствами. Жизнь в бедности увеличивает шансы материнской смертности, потому что у женщин и детей нет денег, чтобы поехать в районы Грузии, где есть доступ к медицинскому обслуживанию. По состоянию на 2018 год только 79 округов имеют OBGYN, за последние два года этот показатель снизился, особенно при администрации Трампа.
| Состояние | Положение дел | MMR * |
|---|---|---|
| Калифорния | 1 | 4.5 |
| Массачусетс | 2 | 6.1 |
| Невада | 3 | 6.2 |
| Колорадо | 4 | 11.3 |
| Гавайи | 5 | 11.7 |
| Западная Виргиния | 5 | 11.7 |
| Алабама | 7 | 11.9 |
| Миннесота | 8 | 13.0 |
| Коннектикут | 9 | 13.2 |
| Орегон | 10 | 13.7 |
| Делавэр | 11 | 14.0 |
| Висконсин | 12 | 14.3 |
| Вашингтон | 13 | 14.8 |
| Вирджиния | 14 | 15.6 |
| Мэн | 15 | 15.7 |
| Северная Каролина | 16 | 15.8 |
| Пенсильвания | 17 | 16.3 |
| Иллинойс | 18 | 16.6 |
| Небраска | 19 | 16.8 |
| Нью-Гемпшир | 19 | 16.8 |
| Юта | 19 | 16.8 |
| Канзас | 22 | 17.7 |
| Айова | 23 | 17.9 |
| Род-Айленд | 24 | 18.3 |
| Аризона | 25 | 18.8 |
| Северная Дакота | 26 | 18.9 |
| Кентукки | 27 | 19.4 |
| Мичиган | 27 | 19.4 |
| Огайо | 29 | 20.3 |
| Нью-Йорк | 30 | 20.6 |
| Айдахо | 31 | 21.2 |
| Миссисипи | 32 | 22.6 |
| Теннесси | 33 | 23.3 |
| Оклахома | 34 | 23.4 |
| Мэриленд | 35 | 23.5 |
| Флорида | 36 | 23.8 |
| Монтана | 37 | 24.4 |
| Вайоминг | 38 | 24.6 |
| Нью-Мексико | 39 | 25.6 |
| Южная Каролина | 40 | 26.5 |
| южная Дакота | 41 | 28.0 |
| Миссури | 42 | 32.6 |
| Техас | 43 | 34.2 |
| Арканзас | 44 | 34.8 |
| Нью-Джерси | 45 | 38.1 |
| Индиана | 46 | 41.4 |
| Луизиана | 47 | 44.8 |
| Грузия | 48 | 46.2 |
Нет данных по Аляске и Вермонту.
* MMR: коэффициент материнской смертности - количество смертей на 100 000 рождений.[2]
Сравнение с другими странами
Сравнение уровня материнской смертности в США со смертностью в других странах осложняется отсутствием стандартизации. В некоторых странах нет стандартного метода регистрации материнской смертности, а некоторые учитывают в статистике смерть только как прямой результат беременности.[49]
В 1950-е годы уровень материнской смертности в Соединенном Королевстве и США был одинаковым. К 2018 году показатель в Великобритании был в три раза ниже, чем в США,[50] за счет реализации стандартизированного протокола.[43] В 2010, Международная амнистия опубликовал 154-страничный отчет о материнской смертности в США.[51] В 2011 году Организация Объединенных Наций назвала материнскую смертность проблемой прав человека, которая стоит на переднем крае американского здравоохранения, поскольку показатели смертности с годами ухудшались.[52] Согласно отчету ВОЗ за 2015 г., в Соединенных Штатах MMR в период с 1990 по 2013 год «увеличилось более чем вдвое с 12 до 28 материнских смертей на 100 000 рождений».[53] К 2015 году в США был более высокий MMR, чем в «Исламской Республике Иран, Ливии и Турции».[44][54] В 2017 году энергетический ядерный реактор и ProPublica сериал «Потерянные матери: материнская смертность в США» на основе шестимесячного совместного исследования они сообщили, что в Соединенных Штатах самый высокий уровень материнской смертности, чем в любой другой развитой стране, и что это единственная страна, где уровень смертности растет.[55] Уровень материнской смертности в США в три раза выше, чем в соседней Канаде.[43] и в шесть раз выше, чем в Скандинавии.[56]
В частности, в США материнская смертность по-прежнему является серьезной проблемой в сфере здравоохранения. С 2003 по 2013 год только в 8 странах мира наблюдался рост материнской смертности. Соединенные Штаты были включены в эту группу, где за последние 3 десятилетия наблюдался рост смертности от беременности. Если посмотреть на 1990–2013 годы в мировом масштабе, Соединенные Штаты Америки были единственной страной, в которой за этот период времени наблюдался рост материнской смертности.[40]
Материнская смертность в США растет, а в других странах снижается
В США самый высокий уровень материнской смертности в развитом мире.[57] В США «самый высокий уровень материнской смертности в промышленно развитом мире».[58] в Соединенные Штаты, то коэффициент материнской смертности в среднем 9,1 материнской смертности на 100 000 живорождений в период с 1979 по 1986 год,[59] но затем быстро вырос до 14 на 100 000 в 2000 году и до 17,8 на 100 000 в 2009 году.[60] В 2013 году показатель составил 18,5 смертей на 100 000 живорождений.[61] Было высказано предположение, что рост материнской смертности в США может быть связан с улучшенной идентификацией и ошибочной классификацией, что приводит к ложноположительным результатам.[62] Этот показатель неуклонно увеличивался до 18,0 смертей на 100 000 живорождений в 2014 году.[60] В период с 2011 по 2014 год в CDC было сообщено о 7208 случаях смерти женщин в течение года после окончания беременности. Из них было установлено, что 2 726 случаев смерти связаны с беременностью.[60]
С 2016 г. ProPublica и энергетический ядерный реактор исследовали факторы, которые привели к увеличению материнской смертности в США. Они сообщили, что «количество опасных для жизни осложнений для молодых матерей в США увеличилось более чем вдвое за два десятилетия из-за ранее существовавших условий, медицинских ошибок и неравного доступа к медицинской помощи».[58] По данным Центров по контролю и профилактике заболеваний, c. 4 миллиона женщин, рожающих в США ежегодно, более 50 000 в год, испытывают «опасные и даже опасные для жизни осложнения».[58]
Согласно отчету США Центры по контролю и профилактике заболеваний, в 1993 году уровень тяжелой материнской заболеваемости вырос с 49,5 до 144 случаев на 10 000 госпитализаций в 2014 году, то есть почти на 200 процентов. Количество переливаний крови также увеличилось за тот же период с «24,5 в 1993 году до 122,3 в 2014 году, и они считаются основной движущей силой роста SMM. После исключения переливания крови количество SMM увеличилось примерно на 20% с течением времени, начиная с С 28,6 в 1993 г. до 35,0 в 2014 г. "[63]
Последние 60 лет неизменно демонстрируют значительные расовые различия в смертности, связанной с беременностью. В период с 2011 по 2014 год коэффициент смертности для различных расовых групп на основе смертей, связанных с беременностью, был следующим: 12,4 смертей на 100 000 живорождений для белых женщин, 40,0 для чернокожих женщин и 17,8 для женщин других рас.[64] Это показывает, что у чернокожих женщин в три-четыре раза больше шансов умереть от проблем, связанных с беременностью. Также было показано, что одним из основных факторов неравенства в материнском здоровье в Соединенных Штатах является растущий уровень неинфекционных заболеваний.[64] Кроме того, цветные женщины не получили равного доступа к медицинским работникам и равного обращения со стороны этих специалистов.[65]
«Плохие репродуктивные результаты чернокожих женщин часто рассматриваются как личная неудача женщины. Например, неблагоприятные исходы родов у чернокожих женщин обычно обсуждаются с точки зрения их поступков, таких как употребление алкоголя, курение и менее оптимальные пищевые привычки, которые приводят к ожирению и гипертонии. Их можно рассматривать как подверженные риску, исходя из предположения, что они «холосты», хотя на самом деле у них есть партнер, но они не состоят в браке ».[66] Темнокожие женщины в Соединенных Штатах умирают чаще, чем белые женщины в Соединенных Штатах. В Соединенных Штатах один из самых низких уровней материнской смертности, несмотря на то, что они являются развитой страной.[67] Система здравоохранения в Соединенных Штатах испорчена систематическим предубеждением против цветных людей, которое восходит к столетиям угнетения и расизма, восходящего к рабству.[68]
Непонятно, почему в США увеличилось количество смертей, связанных с беременностью. Похоже, что использование штатами компьютеризированных серверов данных и изменения в способе кодирования смертей, с добавлением флажка о беременности во многих штатах в свидетельства о смерти, помогли улучшить идентификацию этих смертей, связанных с беременностью. Однако это не способствует снижению фактического количества смертей. Также были замечены ошибки в сообщении о статусе беременности, что, скорее всего, приводит к завышению количества смертей, связанных с беременностью.[60] Опять же, это не помогает объяснить, почему повысился уровень смертности, но показывает сложности между отчетностью и фактическим вкладом в общий уровень материнской смертности.[64]
Несмотря на то, что 99% родов в США принимает тот или иной квалифицированный медицинский работник, коэффициент материнской смертности в 2015 г. составил 14 смертей на 100 000 живорождений.[69] и было показано, что уровень материнской смертности увеличивается. Кроме того, Соединенные Штаты не так эффективны в предотвращении смертей, связанных с беременностью, по сравнению с большинством других развитых стран.[64]
Соединенные Штаты приняли участие в Целях развития тысячелетия (ЦРТ), сформулированных Организацией Объединенных Наций. Цели развития тысячелетия завершились в 2015 году, но с 2016 года за ними последовали Цели в области устойчивого развития. Цели развития тысячелетия ставили несколько задач, одна из которых заключалась в повышении уровня материнской смертности во всем мире. Тем не менее, несмотря на их участие в этой программе и более высокие, чем в любой другой стране страны, расходы на оказание медицинской помощи матерям в больницах, в Соединенных Штатах по-прежнему наблюдается рост показателей материнской смертности. Этот повышенный уровень материнской смертности был особенно заметен по сравнению с другими странами, участвовавшими в программе, где за тот же период глобальный уровень материнской смертности снизился на 44%.[64] Кроме того, Соединенные Штаты в настоящее время не на пути к достижению цели «Здоровые люди 2020» по снижению материнской смертности на 10% к 2020 году и по-прежнему не достигают национальных целей по снижению материнской смертности.[64] Только в 23 штатах есть какая-либо политика, предусматривающая создание контрольных комиссий по материнской смертности по состоянию на 2010 год.[64]
Пытаясь отреагировать на уровень материнской смертности в Соединенных Штатах, CDC просит 52 региона, представившие отчеты (все штаты, а также Нью-Йорк и Вашингтон, округ Колумбия), прислать свидетельства о смерти всех тех женщин, которые умерли и могут соответствовать их определению. смерти, связанной с беременностью, а также копии соответствующих записей о рождении или смерти младенца.[60] Однако этот запрос является добровольным, и некоторые штаты могут не иметь возможности его выполнить.
Закон о доступном медицинском обслуживании (ACA) предоставил дополнительный доступ к услугам по уходу за беременными, расширив возможности получения медицинского страхования для незастрахованных лиц и установив покрытие определенных медицинских пособий. Он также расширил охват женщин, имеющих частную страховку. Это расширение позволило им улучшить доступ к первичным и профилактическим услугам здравоохранения, включая скрининг и лечение хронических заболеваний. Дополнительным преимуществом для услуг по планированию семьи было требование о том, чтобы большинство планов страхования покрывали контрацептивы без разделения затрат. Однако больше работодателей могут требовать освобождения по религиозным или моральным причинам при нынешней администрации. Также при нынешней администрации Министерство здравоохранения и социальных служб (HHS) сократило финансирование программ профилактики беременности для девочек-подростков.[2]
Женщины, охваченные программой Medicaid, покрываются страховкой, когда они получают дородовой уход, уход во время родов и послеродовой уход. Эти услуги предоставляются почти половине рожениц в Соединенных Штатах. В настоящее время программа Medicaid обязана обеспечивать покрытие для женщин, доход которых составляет 133% от федерального уровня бедности в Соединенных Штатах.[2]
Смертей на 100 000 живорождений
| Страна | MMR (количество смертей на 100 000 живорождений) |
| Соединенные Штаты | 26.4 |
| ВЕЛИКОБРИТАНИЯ | 9.2 |
| Португалия | 9 |
| Германия | 9 |
| Франция | 7.8 |
| Канада | 7.3 |
| Нидерланды | 6.7 |
| Испания | 5.6 |
| Австралия | 5.5 |
| Ирландия | 4.7 |
| Швеция | 4.4 |
| Италия | 4.2 |
| Дания | 4.2 |
| Финляндия | 3.8 |
Существует множество возможных причин того, почему в США показатель MMR намного выше, чем в других развитых странах: многие больницы не готовы к неотложным материнским заболеваниям, 44% грантов на материнство и плод не идут на улучшение здоровья матери, а уровень осложнений беременности постоянно растет. увеличивается.
Смотрите также
- Материнская смерть
- Младенческая смертность
- Перинатальная смертность
- Материнская смертность среди чернокожих в США
- Акушерский переход
- Дело рождения, документальный фильм 2008 года
- Конфиденциальное расследование случаев материнской смертности в Великобритании
- Список женщин, умерших при родах
- Репродуктивные права
- Репродуктивное здоровье женщин в США
Рекомендации
- ^ а б c "Система наблюдения за смертностью при беременности | Здоровье матери и ребенка | CDC". www.cdc.gov. 2018-08-07. Получено 2018-12-07.
- ^ а б c d е Рейтинг здоровья Америки. «Материнская смертность в США в 2018 году». Объединенный фонд здравоохранения. Получено 7 декабря 2018.
- ^ а б c d е Смертельные роды: кризис материнского здоровья в США. Международная амнистия. Лондон, Англия: публикации Международной амнистии. 2010 г. ISBN 9780862104580. OCLC 694184792.CS1 maint: другие (связь)
- ^ а б c d е МакДорман М.Ф., Деклерк Э., Кабрал Х., Мортон С. (сентябрь 2016 г.). «Недавнее увеличение уровня материнской смертности в США: отличия тенденций от вопросов измерения». Акушерство и гинекология. 128 (3): 447–55. Дои:10.1097 / AOG.0000000000001556. ЧВК 5001799. PMID 27500333.
- ^ Троиано NH, Ведьмак PM (2018). «Материнская смертность и заболеваемость в Соединенных Штатах: классификация, причины, профилактика и критические акушерские последствия». Журнал перинатального и неонатального ухода. 32 (3): 222–231. Дои:10.1097 / jpn.0000000000000349. PMID 30036304. S2CID 51712622.
- ^ «Создание потенциала США по анализу и предотвращению материнской смертности». Фонд CDC. нет данных. Получено 4 августа, 2018.
- ^ «Отчет комитетов по обзору материнской смертности: взгляд на их критическую роль» (PDF). Фонд CDC. Создание потенциала США по анализу и предотвращению материнской смертности. 1 января 2017 г. с. 51. Получено 4 августа, 2018.
- ^ Отчеты комитетов по оценке материнской смертности (Отчет). Создание потенциала США по анализу и предотвращению материнской смертности. CDC. 2018. с. 76.
- ^ а б c Мартин Н. (28 июня 2018 г.). «Комитет Сената США предлагает 50 миллионов долларов на предотвращение смерти матерей во время родов». Потерянные матери: материнская смертность в США ProPublica. Получено 4 августа, 2018.
- ^ «Здоровый старт». Mchb.hrsa.gov. Архивировано из оригинал на 2014-01-01. Получено 2013-12-31.
- ^ а б Chescheir NC (сентябрь 2016 г.). «Углубление исследования материнской смертности». Акушерство и гинекология. 128 (3): 427–8. Дои:10.1097 / AOG.0000000000001600. PMID 27500323.
- ^ а б Мартин Н., Силлекенс Э., Фрейтас А. (17 июля 2017 г.). "Потерянные матери". ProPublica. Получено 4 августа, 2018.
- ^ «Часто задаваемые вопросы (FAQ) | Здоровые люди 2020». www.healthypeople.gov. Получено 2017-07-26.
- ^ а б Мортон, Кристин Х. «Где этнография родовспоможений в США?» Новости антропологии 50.3 (2009): 10-11. Интернет.
- ^ а б Fields R (15 ноября 2017 г.). «В Нью-Йорке создается комитет по рассмотрению случаев материнской смертности». ProPublica. Потерянные матери. Получено 4 августа, 2018.
На национальном уровне такие данные настолько ненадежны и неполны, что Соединенные Штаты не опубликовали официальных ежегодных подсчетов смертей или официальных показателей материнской смертности за десятилетие.
- ^ «Администрация де Блазио запускает всеобъемлющий план по сокращению материнской смертности и опасных для жизни осложнений при родах среди цветных женщин». Нью-Йорк. 20 июля 2018 г.. Получено 4 августа, 2018.
Тяжелая материнская заболеваемость определяется как опасные для жизни осложнения при родах; материнская смертность определяется как смерть женщины во время беременности или в течение одного года после прерывания беременности по любой причине, связанной с беременностью или усугубленной беременностью или ее ведением.
- ^ Килпатрик SJ (март 2015 г.). «Следующие шаги по снижению материнской заболеваемости и смертности в США». Женское здоровье. 11 (2): 193–9. Дои:10.2217 / у.14.80. PMID 25776293.[требуется проверка ]
- ^ «Самоубийства и передозировка равных медицинских условий как причины материнской смертности».
- ^ Руководство Вильямса по осложнениям при беременности. Левено, Кеннет Дж., Александр, Джеймс М., 1965- (23-е изд.). Нью-Йорк: McGraw-Hill Medical. 2013. ISBN 9780071765626. OCLC 793223461.CS1 maint: другие (связь)[требуется проверка ]
- ^ "ЮНЕСКО". ЮНЕСКО. Получено 2019-04-25.[требуется проверка ]
- ^ Айяла Кинтанилья Б.П., Тафт А., Макдональд С., Поллок В., Роке Энрикес Дж.С. (ноябрь 2016 г.). «Социальные детерминанты и подверженность матери насилию со стороны интимного партнера акушерских пациентов с тяжелой материнской заболеваемостью в отделении интенсивной терапии: протокол систематического обзора». BMJ Open. 6 (11): e013270. Дои:10.1136 / bmjopen-2016-013270. ЧВК 5168548. PMID 27895065.
- ^ а б Мюррей Хорвиц МЭ, Молина Р.Л., Сноуден Дж. М. (ноябрь 2018 г.). «Послеродовой уход в США - новая политика для новой парадигмы». Медицинский журнал Новой Англии. 379 (18): 1691–1693. Дои:10.1056 / nejmp1806516. PMID 30380385.
- ^ а б "Материнская смертность". Всемирная организация здоровья. 19 сентября 2019 г.. Получено 25 апреля 2019.
- ^ а б Штраус Н., Гисслер К., Макаллистер Э (2015). «Как Doula Care может способствовать достижению целей Закона о доступном медицинском обслуживании: снимок из Нью-Йорка». Журнал перинатального образования. 24 (1): 8–15. Дои:10.1891/1058-1243.24.1.8. ЧВК 4720857. PMID 26937157.
- ^ а б Томас М.П., Амманн Дж., Брейзер Э, Нойес П., Maybank A (декабрь 2017 г.). «Услуги Doula в рамках программы« Здоровый старт »: расширение доступа для малообеспеченного населения». Журнал здоровья матери и ребенка. 21 (Дополнение 1): 59–64. Дои:10.1007 / s10995-017-2402-0. ЧВК 5736765. PMID 29198051.
- ^ Declercq ER, Sakala C, Corry MP, Applebaum S, Herrlich A (2013). «Слушая Матери III: Беременность и роды» (PDF). Цитировать журнал требует
| журнал =(помощь) - ^ Нельсон ДБ, Мониз М.Х., Дэвис М.М. (август 2018 г.). «Факторы уровня населения, связанные с материнской смертностью в США, 1997-2012 гг.». BMC Public Health. 18 (1): 1007. Дои:10.1186 / s12889-018-5935-2. ЧВК 6090644. PMID 30103716.
- ^ а б Нельсон ДБ, Мониз М.Х., Дэвис М.М. (август 2018 г.). «Факторы уровня населения, связанные с материнской смертностью в США, 1997-2012 гг.». BMC Public Health. 18 (1): 1007. Дои:10.1186 / s12889-018-5935-2. ЧВК 6090644. PMID 30103716.
- ^ "ЮНЕСКО". ЮНЕСКО. Получено 2019-04-25.
- ^ а б Нове А., Мэтьюз З., Нил С., Камачо А.В. (март 2014 г.). «Материнская смертность среди подростков по сравнению с женщинами других возрастов: данные из 144 стран». Ланцет. Глобальное здоровье. 2 (3): e155-64. Дои:10.1016 / S2214-109X (13) 70179-7. PMID 25102848.
- ^ Рестрепо-Мендес MC, Victora CG (март 2014 г.). «Материнская смертность по возрасту: кто подвергается наибольшему риску?». Ланцет. Глобальное здоровье. 2 (3): e120-1. Дои:10.1016 / S2214-109X (14) 70007-5. PMID 25102834.
- ^ Moaddab A, Dildy GA, Brown HL, Bateni ZH, Belfort MA, Sangi-Haghpeykar H, Clark SL (апрель 2018 г.). «Неравенство в медицинской помощи и смертность, связанная с беременностью в Соединенных Штатах, 2005-2014». Акушерство и гинекология. 131 (4): 707–712. Дои:10.1097 / AOG.0000000000002534. PMID 29528919.
- ^ "Материнское здоровье - Международная амнистия США". Amnesty International США. Получено 2017-07-26.
- ^ Крянга А.А., Сайверсон С., Сид К., Каллаган В.М. (август 2017 г.). «Смертность, связанная с беременностью, в США, 2011-2013». Акушерство и гинекология. 130 (2): 366–373. Дои:10.1097 / AOG.0000000000002114. ЧВК 5744583. PMID 28697109.
- ^ Листер Р.Л., Дрейк В., Скотт Б.Х., Грейвс С. (22.11.2019). "Черная материнская смертность - слон в комнате". Всемирный журнал гинекологии и женского здоровья. 3 (1). Дои:10.33552 / WJGWH.2019.03.000555. ЧВК 7384760. PMID 32719828.
- ^ Хауэлл, Элизабет А. (июнь 2018 г.). «Снижение диспропорций в тяжелой материнской заболеваемости и смертности». Клиническое акушерство и гинекология. 61 (2): 387–399. Дои:10.1097 / GRF.0000000000000349. ISSN 0009-9201. ЧВК 5915910. PMID 29346121.
- ^ Хауэлл, Элизабет А. (июнь 2018 г.). «Снижение диспропорций в тяжелой материнской заболеваемости и смертности». Клиническое акушерство и гинекология. 61 (2): 387–399. Дои:10.1097 / GRF.0000000000000349. ISSN 0009-9201. ЧВК 5915910. PMID 29346121.
- ^ Хауэлл, Элизабет А. (июнь 2018 г.). «Снижение диспропорций в тяжелой материнской заболеваемости и смертности». Клиническое акушерство и гинекология. 61 (2): 387–399. Дои:10.1097 / GRF.0000000000000349. ISSN 0009-9201. ЧВК 5915910. PMID 29346121.
- ^ Хауэлл, Элизабет А. (июнь 2018 г.). «Снижение диспропорций в тяжелой материнской заболеваемости и смертности». Клиническое акушерство и гинекология. 61 (2): 387–399. Дои:10.1097 / GRF.0000000000000349. ISSN 0009-9201. ЧВК 5915910. PMID 29346121.
- ^ а б Хиршберг, Ади (октябрь 2017 г.). «Эпидемиология материнской заболеваемости и смертности». Семинары по перинатологии. 41 (6): 332–337. Дои:10.1053 / j.semperi.2017.07.007. PMID 28823579. Получено 10 ноября 2020.
- ^ Смертельные роды: кризис материнского здоровья в США. Международная амнистия. Лондон, Англия: публикации Международной амнистии. 2010 г. ISBN 9780862104580. OCLC 694184792.CS1 maint: другие (связь)[требуется проверка ]
- ^ Марон Д.Ф. «Материнское здравоохранение исчезает в сельских районах Америки». Scientific American. Получено 2020-04-18.
- ^ а б c d Мартин Н., Монтань Р. (12 мая 2017 г.). «Внимание к младенцам во время родов оставляет американских мам в опасности». Потерянные матери: материнская смертность в США ProPublica энергетический ядерный реактор. Получено 4 августа, 2018.
- ^ а б Агравал П. (март 2015 г.). «Материнская смертность и заболеваемость в Соединенных Штатах Америки». Бюллетень Всемирной организации здравоохранения. 93 (3): 135. Дои:10.2471 / BLT.14.148627. ЧВК 4371496. PMID 25838608. Получено 26 июля, 2017.
- ^ МакДорман М.Ф., Мэтьюз Т.Дж., Деклерк Э. (март 2014 г.). «Тенденции внебольничных родов в США, 1990-2012 гг.». Краткий обзор данных NCHS (144): 1–8. PMID 24594003.
- ^ Макдональд М (2007). "Глава 4". На работе в сфере родовспоможения: акушерские рассказы о природе, традициях и доме. Нэшвилл, Теннесси: Издательство Университета Вандербильта. ISBN 978-0-8265-1577-3.
- ^ «Уровень материнской смертности в США вдвое выше, чем в Канаде: ООН». Рейтер. 2015-11-12. Получено 2017-08-02.
- ^ Диас-Телло Ф (май 2016 г.). «Невидимые раны: акушерское насилие в США». Вопросы репродуктивного здоровья. 24 (47): 56–64. Дои:10.1016 / j.rhm.2016.04.004. PMID 27578339.
- ^ Haelle T (2 июня 2017 г.). «Является ли завышение данных о материнской смертности ключом к высокому показателю в США?». Medscape.
- ^ Уомерсли К. (31 августа 2017 г.). «Почему рожать в Великобритании безопаснее, чем в США» ProPublica. Получено 4 августа, 2018.
- ^ «Смертельные роды: кризис материнского здоровья в США». Международная амнистия. Лондон, Великобритания. 2010-03-10. п. 154. Получено 4 августа, 2018.
- ^ «Смертельные роды: кризис материнского здоровья в США, годовой отчет, 2011 г.» (PDF). Международная амнистия. Нью-Йорк. 7 мая 2011 г. (файл в формате pdf: связь ). Получено 4 августа, 2018.
- ^ Тенденции материнской смертности: с 1990 по 2013 годы. Оценки ВОЗ, ЮНИСЕФ, ЮНФПА, Всемирного банка и Отдела народонаселения Организации Объединенных Наций. (PDF). Всемирная организация здоровья (Отчет). Женева. 2014 г.. Получено 4 августа, 2018.
- ^ Материнская смертность в 1990-2015 гг. (PDF). Всемирная организация здоровья (Отчет). Тенденции материнской смертности: с 1990 по 2015 гг. Женева: ВОЗ. 2005 г.. Получено 4 августа, 2018. ВОЗ, ЮНИСЕФ, ЮНФПА, Группа Всемирного банка и Отдел народонаселения Организации Объединенных Наций
- ^ Мартин Н., Монтань Р. (12 мая 2017 г.). «В США самый низкий уровень материнской смертности в развитом мире». Потерянные матери: материнская смертность в США ProPublica энергетический ядерный реактор. Получено 4 августа, 2018.
- ^ Мартин Н., Монтань Р. (12 мая 2017 г.). «Последний человек, которого вы ожидали бы умереть при родах». Потерянные матери: материнская смертность в США ProPublica. Получено 4 августа, 2018.
- ^ «В США самый низкий уровень материнской смертности в развитом мире». NPR.org. Получено 2019-04-25.
- ^ а б c Эллисон К., Мартин Н. (22 декабря 2017 г.). «Число серьезных осложнений во время родов для женщин стремительно растет, и их часто можно предотвратить». Потерянные матери. ProPublica. Получено 22 декабря, 2017.
- ^ Атраш Х.К., Кунин Л.М., Лоусон Х.В., Фрэнкс А.Л., Смит Дж.С. (декабрь 1990 г.). «Материнская смертность в США, 1979-1986 гг.». Акушерство и гинекология. 76 (6): 1055–60. PMID 2234713.
- ^ а б c d е «Система наблюдения за смертностью при беременности - Беременность - Репродуктивное здоровье». CDC.
- ^ Морелло, Кэрол (2 мая 2014 г.). «В США растет материнская смертность при родах» Вашингтон Пост.
- ^ "Грандиозные раунды CDC в области общественного здравоохранения" (PDF). Получено 2017-12-26.
- ^ «Тяжелая материнская заболеваемость в США». Атланта, Джорджия. Центры по контролю и профилактике заболеваний. 27 ноября 2017 г.. Получено 21 декабря, 2017. Отдел репродуктивного здоровья, Национальный центр профилактики хронических заболеваний и укрепления здоровья, Министерство здравоохранения и социальных служб США.
- ^ а б c d е ж грамм «Материнское здоровье в США». Целевая группа по материнскому здоровью. 2015-08-14. Получено 2018-11-09.
- ^ "Здоровье матери чернокожих женщин". www.nationalpartnership.org. Получено 2019-11-10.
- ^ Дэвис, Дана-Айн (25.06.2019). Репродуктивная несправедливость: расизм, беременность и преждевременные роды. NYU Press. ISBN 978-1-4798-1660-6.
- ^ "Роды убивают черных матерей". Атланта Дейли Уорлд. 2018-01-24. Получено 2019-12-03.
- ^ Оуэнс, Дейдра Купер; Фетт, Шарла М. (октябрь 2019 г.). "Здоровье чернокожих матери и ребенка: историческое наследие рабства". Американский журнал общественного здравоохранения. 109 (10): 1342–1345. Дои:10.2105 / AJPH.2019.305243. ISSN 1541-0048. ЧВК 6727302. PMID 31415204.
- ^ «Материнское здоровье». Фонд народонаселения ООН. Получено 2017-01-29.
